CIENCIAS BIOLÓGICAS Y DE LA SALUD
Especialistas del CONICET buscan técnicas para generar órganos bioartificiales compatibles
El método utilizado, que ya fue probado en un modelo experimental, apunta a extraer parcialmente las células del órgano donado y luego repoblarlo con células del paciente, con el objetivo de reducir el rechazo del sistema inmune en casos de trasplantes, o de testear los posibles efectos de distintos tratamientos.
El daño irreversible de órganos constituye hoy uno de los principales desafíos a nivel de salud pública. Aunque el trasplante de órganos ha tenido éxito en dar respuesta a este problema, diversos factores limitan su efectividad. En este sentido, el problema principal a nivel global y nacional es la falta de donantes suficientes, dado que en Argentina y en todo el mundo las listas de espera para recibir un órgano son más largas que las de donantes. Una segunda adversidad está vinculada a que muchas veces el órgano trasplantado es rechazado por el organismo del receptor por falta de compatibilidad suficiente. Así mismo, la administración de drogas inmunosupresoras al individuo que recibe el injerto, para evitar que su sistema inmune lo rechace, predispone al paciente a infecciones que pueden reducir la sobrevida del órgano donado y la del paciente. Y aunque este tipo de tratamientos son actualmente muy efectivos para evitar el rechazo del órgano trasplantado al poco tiempo, no han conseguido evitarlos en el largo plazo. Por otra parte, el diseño de fármacos inmunosupresores con menores efectos adversos requiere de modelos apropiados de validación antes de que puedan ser introducidos al mercado.
El desarrollo de órganos bioartificiales, a partir de matrices generadas con células humanas, es una de las soluciones en las que trabajan distintos equipos investigación a nivel mundial, y que atiende tanto al problema de la falta de donantes como al del rechazo de órganos por parte del sistema inmune de los pacientes. Además, estos mismos órganos bioartificiales podrían ser usados como plataformas de prueba para nuevos fármacos, como las propias drogas inmunosupresoras.
En este camino se encuentra hace casi una década un equipo de investigación del CONICET en el Centro de Estudios Farmacológicos y Botánicos (CEFYBO, CONICET-UBA), bajo la dirección del investigador Eduardo Chuluyan. La estrategia en la que trabajan, que se podría complementar con otras que se están desarrollando en el mundo (como la utilización de bioimpresoras a las que se le agregan células humanas) consiste en tomar el órgano donado, extraerle parcialmente las células (descelularizar) y luego, sobre esa matriz extracelular, colocar las células del futuro receptor (recelularizar), con el objetivo de hacerlo más compatible con su organismo (que su sistema inmune lo reconozca como propio y no lo rechace por ajeno).
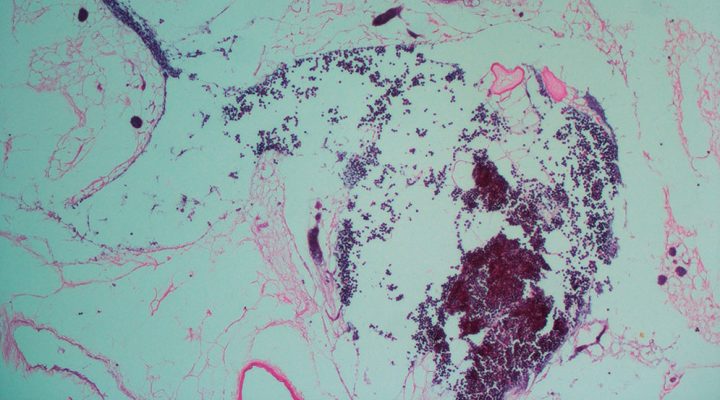
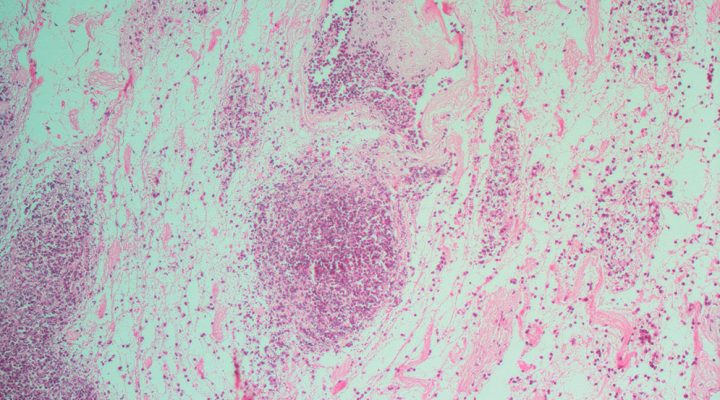
Hace unos meses, el equipo dio a conocer un trabajo en el que reportaron la realización de un trasplante de un riñón bioartificial rata-humano a una rata. El artículo fue publicado en la revista BioMed Research International. Para llevar adelante este ensayo, primero tomaron el riñón del animal y eliminaron selectivamente las células endoteliales (células planas que recubren el interior de todos los vasos sanguíneos), y luego las reemplazaron por una línea de células endoteliales humanas. Finalmente, trasplantaron el órgano bioartificial a una rata anestesiada.
“Tras la cirugía se observó la correcta perfusión del órgano y la producción de orina. A través del microscopio se pudo observar la recelularización del órgano por parte de las células endoteliales humanas, que previamente habían sido marcadas con una proteína verde fluorescente (GFP, por sus siglas en inglés)”, explica Geraldine Haeublein, becaria doctoral del CONICET y primera autora del estudio.
“El riñón es uno de esos órganos complejos y desafiantes al momento de plantear su generación bioartificial. Es por eso que nuestro proyecto consistió en reemplazar únicamente las células endoteliales del órgano del donante por células endoteliales del receptor. De esta manera, una vez trasplantado el órgano, la sangre del receptor se pone en contacto con sus propias células endoteliales, que fueron ‘pegadas’ en el laboratorio antes del trasplante”, agrega Chuluyan, director del estudio.
Más allá del exitoso trasplante en el modelo experimental en el laboratorio, Chuluyan aclara que trasladar este tipo de tratamientos a humanos implica numerosos problemas –incluidos aspectos éticos- y que aún se encuentran lejos de esa posibilidad.
No obstante, el científico remarca otras posibilidades que podría abrir el desarrollo de este tipo de órganos bioartificiales: “La generación de estructuras bioartificiales construidas con células del mismo paciente adquiere relevancia porque permitiría evaluar de manera personalizada cuál será el mejor tratamiento inmunosupresor para el paciente que espera recibir un trasplante”, afirma el investigador.
El uso de los órganos bioartificiales como plataforma de pruebas sería también aplicable para otras enfermedades, como por ejemplo cáncer, donde se quiera evaluar de manera personalizada la respuesta a nuevos medicamentos.
En este mismo sentido, Diego Guerrieri, investigador del CONICET en el CEFYBO y también autor del trabajo, señala que uno de los siguientes desafíos del equipo sería poder generar órganos bioartificiales propios del sistema inmune, como un bazo artificial o un ganglio linfático artificial, compuestos por células humanas.
“En un futuro la idea sería que se puedan desarrollar estos órganos incluso con células del propio paciente, y ahí ya estaríamos frente a una herramienta de medicina de precisión e individualizada, dado que podríamos evaluar cuál sería el tratamiento más efectivo y eficiente para cada individuo”, concluye Guerrieri.
Referencia bibliográfica
Haeublein, G., Lombardi, G., Caro, F., Guerrieri, D., Remolins, C., Incardona, C., … & Chuluyan, E. (2022). Human Endothelial Cell Seeding in Partially Decellularized Kidneys. BioMed Research International, 2022. https://doi.org/10.1155/2022/9018074
Por Miguel Faigón